Żywienie noworodków i niemowląt — od wiek XX do teraz
 Poprzedni wpis o żywieniu noworodków i niemowląt zakończyłam na początku XX wieku, teraz chciałabym opisać okres od lat 40 X wieku do czasów współczesnych.
Poprzedni wpis o żywieniu noworodków i niemowląt zakończyłam na początku XX wieku, teraz chciałabym opisać okres od lat 40 X wieku do czasów współczesnych.
Lata powojenne
Lata powojenne na świecie i w Polsce to okres powolnego odbudowywania przemysłu i dość ograniczonych zasobów. Ze względu na trudności z dostępem do mieszanek najczęściej w naszym obszarze geograficznym kobiety karmiły piersią. W Stanach już w latach 40 XX wieku dość prężnie rozwijał się zarówno przemysł odżywek dla dzieci, jak i dość nachalna reklama tych produktów — w efekcie niewiele ponad połowę kobiet rozpoczynało karmienia piersią. Niezależnie jednak od umiejscowienia na mapie, nadal królował pogląd, że noworodka i niemowlaka należy karmić dokładnie według wskazań zegara.
Polskie wytyczne z 1947 roku zakładały podawanie w pierwszej dobie jedynie płynów obojętnych (a więc dziecko po porodzie nie otrzymywało siary mimo, że już wcześniej ją doceniano). Dopiero od drugiego dnia życia wprowadzano mleko mamy. W zależności od schematu można było spotkać rozszerzanie diety od 3 lub 5 miesiąca życia. Dokładna rozpiska wyglądała następująco:
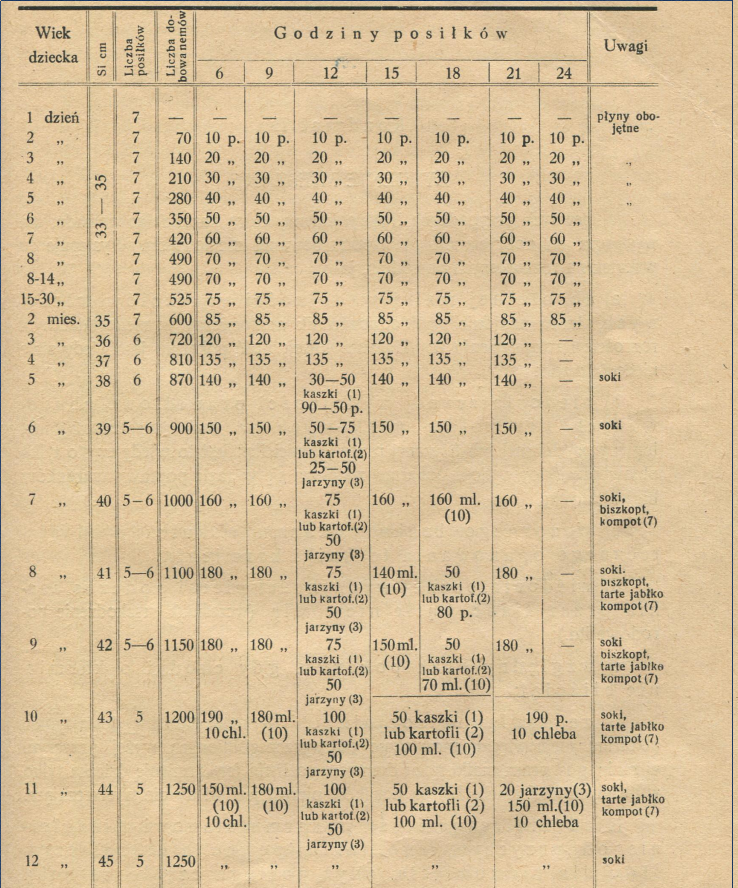
K. Jonscher: Higiena i żywienie niemowląt, 1947
Lata 50 i 60 XX wieku
W latach 50 i 60 XX wieku w wielu miejscach na świecie — zwłaszcza w Anglii, Francji, USA, z czasem w Nowej Zelandii — w szpitalach położniczych zaczęto odnotowywać zwiększoną ilość zakażeń gronkowcem złocistym odpornym na penicylinę. Bakteria ta mogła wywołać u kobiet karmiących piersią bolesną chorobę piersi — ropnie, które niejednokrotnie usuwano zabiegowo. W tej sytuacji dla części personelu lekarskiego, karmienie piersią stało się „staromodnym przeżytkiem” zwiększającym ryzyko zdrowotne.
Zależność lat 50 była prosta: im bogatszy kraj, im silniej rozwinięty, łatwiej dostępne zamienniki mleka kobiecego, tym mniej kobiet karmiło piersią. Nie udało mi się znaleźć danych dla Polski, ale podam przykład czterech innych krajów:
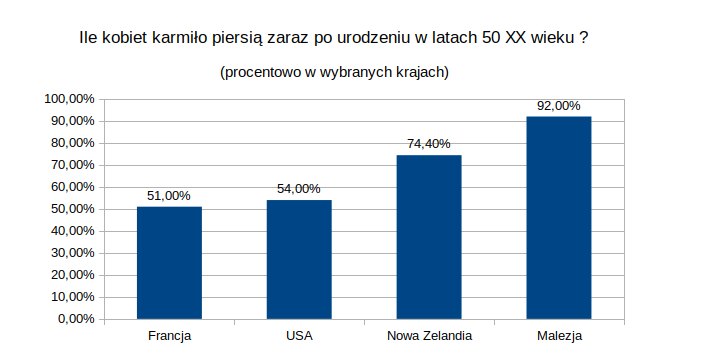
Na żądanie — „ależ to strasznie wyczerpujące”
Gdy obecnie pokazuje młodym mamom dawne schematy żywienia często są zdumione tym rygorystycznym wskazaniem godzin o których przewidziano, że będzie karmione niemowlę. Często słyszę pytania „A co jeśli o danej godzinie nie było głodne? A jeśli o innej godzinie płakało?” Pokolenie pań wychowanych w zastrzeżeniach by karmić rutynowo o stałej porze, miały inne obawy. Gdy specjaliści żywieniowcy zastanawiali się nad sensownością karmienia na żądanie, przeciwstawiano im się w przekonaniu że „matka nie miałaby wolnej chwili”, że jest to możliwe tylko wtedy gdy „karmiąca nie ma innych zajęć”. Niektórzy autorzy poradników dla rodziców jako rozwiązanie dla karmienia piersią na żądanie proponowali … butelkę.
W latach 50 w poradnikach dla rodziców w Kanadzie, Katherine Arnup twierdziła, że karmienie butelką pozwala wziąć ojcu odpowiedzialność za karmienie dziecka. Taka postawa była coraz mocniej prezentowana, mówimy bowiem o okresie w którym doszło do powszechnego „wyjścia kobiet z domu do pracy zawodowej” i czasie gdy jeszcze w wielu miejscach na świecie nie unormowano czasu pracy mam karmiących.
Co zalecano
Schemat karmienia niemowląt dla Polski dla mam karmiących piersią opracowany w latach 50 wyglądał następująco:
| miesiąc | godziny karmienia | rodzaj posiłku |
|---|---|---|
| 1–4 | 6, 10, 14, 18, 22 | karmienie piersią |
| 5–7 | 6, 10, 18, 22 | Karmienie piersią |
| 14 | Zupa jarzynowa z przetartą jarzyną | |
| 8 | 6, 10, 18 | Karmienie piersią |
| 14 | Zupa jarzynowa z przetartą jarzyną | |
| 22 | 180–200 ml mleka + 5% cukru + 12 g sucharka lub kaszy | |
| 9 | 6,18 | Karmienie piersią |
| 14 | Zupa jarzynowa z przetartą jarzyną | |
| 10,22 | 180–200 ml mleka + 5% cukru + 12 g sucharka lub kaszy | |
| 10 | 6 | Karmienie piersią |
| 14 | Zupa jarzynowa z przetartą jarzyną | |
| 10,22 | 180–200 ml mleka + 5% cukru + 15 g sucharka lub kaszy | |
| 11–12 | 6, 14, 22 | 180–200 ml mleka + 5% cukru + 15 g sucharka lub kaszy |
| 10,18 | Zupa jarzynowa z przetartą jarzyną |
Na postawie: Pediatrii Klinicznej, red. R. Barański, T. Chrapowiski, S. Popłowski, 1955
Dla pań wybierających karmienie sztuczne niedostępne w Polsce były mieszanki, więc pojawiały się dość skomplikowane mikstury do przygotowania samodzielnego:
| miesiąc | ilość posiłków | wielkość posiłku | rodzaj posiłku |
|---|---|---|---|
| 1 | 5 | 120–130 | mleko: woda 2:1 +8% cukru + 2%mąki |
| 2 | 5 | 130–140 | mleko: woda 2:1 +8% cukru + 2%mąki |
| 3 | 5 | 140–160 | mleko: woda 2:1 +8% cukru + 2%mąki |
| 4 | 5 | 160–180 | mleko: woda 2:1 +8% cukru + 2%mąki |
| 5 | 2 | 180 | mleko: woda 2:1 +8% cukru + 2%mąki |
| 2 | 180 | mleko + 5% cukru + 8 g sucharka lub kaszy | |
| 1 | zupa jarzynowa z jarzyną + 8 g sucharka lub kaszy | ||
| 6 | 3 | 180 | mleko + 5% cukru + 12 g sucharka lub kaszy |
| 2 | 180 | zupa jarzynowa z jarzyną + 12 g sucharka lub kaszy | |
| 7 | 3 | 180–200 | mleko + 5% cukru + 12 g sucharka lub kaszy |
| 2 | 180–200 | zupa jarzynowa z jarzyną + 12 g sucharka lub kaszy + żółtko | |
| 10–12 | 3 | 180–200 | mleko + 5% cukru + 15 g sucharka lub kaszy |
| 2 | 180–200 | zupa jarzynowa z jarzyną + 15 g sucharka lub kaszy + żółtko, także mięso |
Na postawie: Pediatrii Klinicznej, red. R. Barański, T. Chrapowiski, S. Popłowski, 1955
Tak skomplikowane mieszanki jak powyżej — z wyliczaniem proporcji, procentowej zawartości mąki czy cukru — wynikały z braku powszechnego dostępu do preparatów mlekozstępczych. W przypadkach gdy kobieta nie mogła karmić, zwłaszcza tuż po porodzie i w pierwszym miesiącu życia noworodka, proponowana mieszkanka była jednym z najgorszych wyjść (choć czasem jedynym). Na szczęście dla naszych babć i ich dzieci, w wielu miastach funkcjonowały laktaria, które prowadziły zbiórkę mleka kobiecego. Lekarze, o ile tylko mogli podawali noworodkom mleko uzyskane z laktariów, a dopiero od 2–3 miesiąca sięgali po zalecane mieszaniny.
Przełom lat 60 i 70
Przełom lat 60 i 70 to największa zapaść w ilości mam karmiących piersią jaką dotychczas odnotowano — i to niezależnie od kraju:
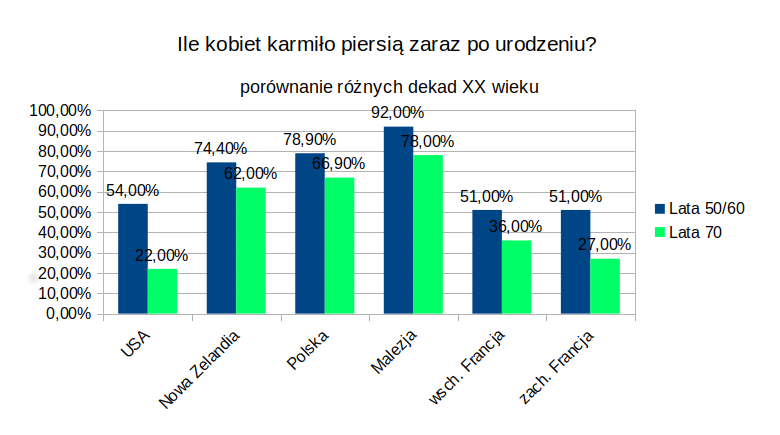
Spadki dotyczyły z jednej strony krajów wysokorozwiniętych, w których już od dłuższego czasu spadała ilość karmiących piersią (Stanów, Francji), z drugiej odnotowywano spadki nawet tych miejscach, w których dotychczas karmienie piersią utrzymywało się dość wysoko (Skandynawia).
Przełom lat 60 i 70, to również rozdwojenie świata medycznego. Coraz większa grupa medyków zwracała uwagę na dobroczynny wpływ mleka kobiecego, podczas gdy druga — równie chętnie popierana opcja — zaczynała, przy każdej okazji, szerzyć pogląd o „niskiej jakości mleku” i „samej wodzie”. Uważano, że kobiety żyjące w niekorzystnej sytuacji materialnej, same stosujące ograniczoną dietę, nie są wstanie utrzymać odpowiedniej wydajności laktacyjnej dłużej niż przez 2 ‑3 miesiące. Nawet w krajach rozwiniętych pediatrom polecano odradzanie wyłącznego karmienia piersią kobietom, których dieta charakteryzowała się niskim spożyciem określonych mikroelementów (np. wapnia).
Lata 70
Jak wspomniałam powyżej równolegle do głównego światowego trendu spadku ilości kobiet karmiących piersią, rozwijał się ruch promujący powrotu do natury. I w połowie lat 70 doszedł on w końcu do głosu. Po pierwsze zauważono, że mleka matki nie można badać w ten sam sposób jaki jest standardem w przemyśle mleczarskim, bo jednak to nie do końca taki sam materiał jak mleko krowy, a przynajmniej warto byłoby wiedzieć o nim więcej. Zaczęto prowadzić pionierskie prace nad przeciwdrobnoustrojowymi właściwościami mleka matki i odkrywano coraz to nowsze dowody na to, że jest ono idealnie dopasowanym pokarmem do dziecka.
Po drugie zauważono jak bezpardonowo zachowują się firmy produkujące produkty mlekozastępcze i żywność dla dzieci. Rozdawanie próbek w szpitalach, szkolenia dla personelu itp. były na porządku dziennym i właściwie większość się już przyzwyczaiła, ale… te same schematy zachowania firmy usiłowały przenieść do krajów III świata i tam to się nie sprawdziło. Przy podarowaniu sporych ilości odżywek dla dzieci , nie wzięto pod uwagę że trzeba je rozmieszać z wodą. Coś trywialnego w Europie czy Stanach, na obszarach gdzie dostęp do czystej i nieskażonej wody jest utrudniony, a czasem wręcz niemożliwy, doprowadziło do tragedii, do zwiększenia (znacznego) śmiertelności wśród niemowląt. W efekcie organizacje pozarządowe zajmujące się sytuacją w Afryce oraz te promujące karmienie piersią ogłosiły bojkot głównego darczyńscy, firmy Nestle (1977 r.).
Lata 80 — stop dla nachalnej promocji odżywek
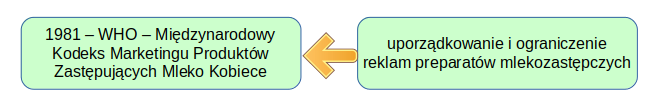
Dalszą konsekwencją wydarzeń o których pisałam powyżej, było przyjęcie przez WHO w 1981 roku Międzynarodowego Kodeksu Marketingu Produktów Zastępujących Mleko Kobiece. Kodeks został przyjęty, przy jednym głosie przeciwko (USA) przez wszystkie inne kraje skupione wokół WHO.
W preambule tego dokumentu zapisano:
„Karmienie piersią jest niezastąpionym źródłem idealnego pożywienia, umożliwiającego wzrost i rozwój niemowlęcia: stanowi niezastąpioną biologiczną i emocjonalną podstawę zdrowia matki i dziecka: dzięki przeciwinfekcyjnym właściwościom mleka kobiecego pomaga chronić niemowlęta przed chorobami istotnie wpływa na wydłużenie okresu między kolejnymi porodami.
Zachęcanie do karmienia piersią i jego ochrona są ważnymi elementami zdrowia i wyżywienia, a także innych czynników koniecznych do promowania zdrowego rozwoju niemowląt i małych dzieci karmienie piersią jest ważnym aspektem podstawowej opieki zdrowotnej.”
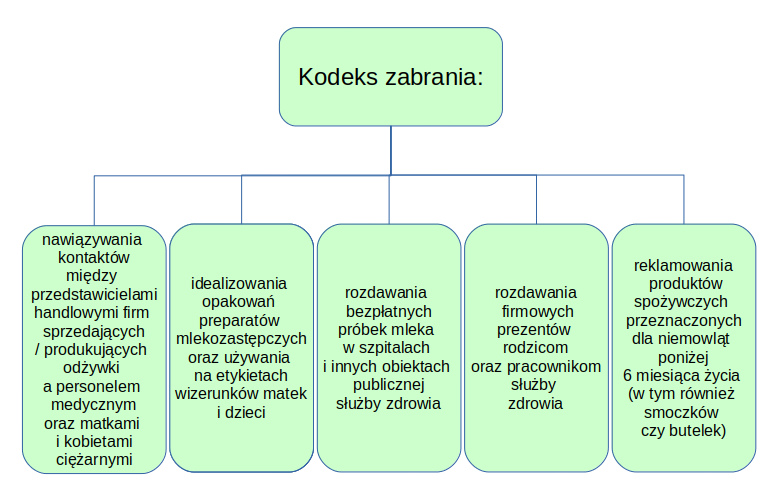
Niestety, pomimo wielu inicjatyw mających na celu zlikwidowanie luk i wzmocnienia wytycznych przepisy kodeksu w wielu (w większości wg raportu z 2018 r) miejscach na świecie nie są w pełni respektowane. W większości krajów nie wprowadzono rygorystycznego monitorowania zgodności działań firm produkujących produkty mlekozastępcze, w wielu również nie ustalono sankcji wobec firm stale naruszających prawo.
Kolejne uchwały
Pomimo niskiej skuteczności działań prawnych promocja karmienia piersią nabrała na sile, stała się też stałym elementem działań organizacji międzynarodowych, możemy je odnaleźć w np. Konwencji o prawach dziecka, przyjętej w 1989 r przez ONZ.
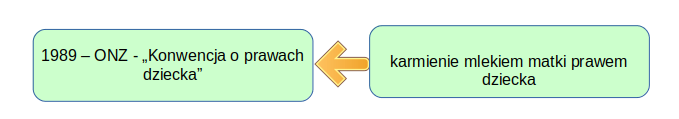
Prawa dziecka — prawo dziecka do ochrony zdrowia art. 24, punkt 2, podpunkt e:
Państwa-Strony … podejmą niezbędne kroki w celu:
zapewnienie, aby wszystkie grupy społeczne, w szczególności rodzice oraz dzieci, były informowane i posiadały dostęp do oświaty oraz otrzymywały wsparcie w korzystaniu z podstawowej wiedzy w zakresie zdrowia dziecka i karmienia, korzyści z karmienia piersią…
Kolejną inicjatywą — podjętą w tym samym okresie i wartą wspomnienia jest światowa kampania promująca karmienie piersią (w której Polska bierze udział od 1992 roku) tj. Szpital przyjazny dziecku.
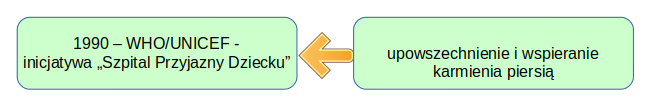
Lata 90 — czy inicjatywy przełożyły się na efekty?
Podjęte działania sprawiły, że w latach 90 znacznie większy odsetek kobiet decydował się na karmienie piersią w szpitalu po urodzeniu dziecka. Na świecie kształtowało się to mniej-więcej następująco:
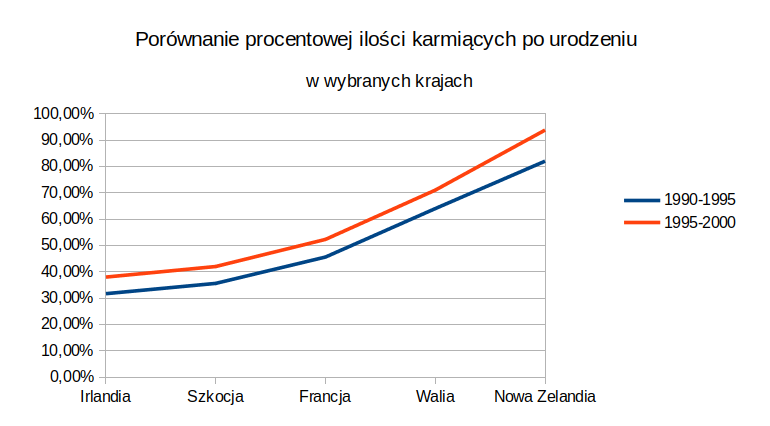
Wybrałam obszary na Zachodzie Europy i Nową Zelandię bowiem dane dotyczące tych krajów są łatwe do dostania, w Polsce GUS opublikował podobne informacje dopiero w roku 2014. Oglądając wykresy można byłoby poklepać się po plecach, z zadowoleniem patrząc jak działania prowadzą (powoli, bo powoli, ale jednak) w dobrym kierunku. Jednak w tym miodzie znajdowała się pewna łyżka dziegciu — tj. mamy co prawda zaczynały karmić piersią w szpitalu, ale bardzo szybko z tego rezygnowały.
Karm piersią do 6 m.ż.
W związku z tym, że statystyki nieubłaganie pokazywały, że większość mam rezygnuje z karmienia piersią kilka tygodni po porodzie, w 2002 roku na forum WHO podjęto nową inicjatywę — Globalną strategię żywienia niemowląt i małych dzieci.
W Globalnej strategii zapisano — m.in. że:
…Niemowlęta powinny być wyłącznie karmione piersią przez pierwsze 6 miesięcy życia…
i jest to główny przekaz całego dokumentu.
Wojna matczyno-lekarska
Od czasu wprowadzenia inicjatywy WHO zaistniała w Polsce wojna matczyno-lekarska, która polega na tym, że lekarze zlecają dość często rozszerzanie diety już od 4 miesiąca życia, a mamy bronią jak niepodległości miesiąca 6. Skąd taki rozdźwięk? Choć najłatwiej przypisać go niedouczeniu lekarzy i przywiązaniu do starych wskazań (opinia części mam i części doradców laktacyjnych), sprawa jest bardziej skomplikowana. W 2017 roku Europejskie Towarzystwo Gastroenterologii, Hepatologii i Żywienia Dzieci (ESPGHAN), a za nim Polskie Towarzystwo Gastroenterologii, Hepatologii i Żywienia Dzieci (PTGHiŻD) dopuściło (po raz kolejny) rozszerzanie diety po 17 tygodniu życia (tj. mniej więcej od 4 miesiąca po urodzeniu). To nie oznacza, że ESPGHAN zarzuciło rekomendację do wyłącznego karmienia piersią przez pierwsze pół roku życia malucha. Oznacz to tyko tyle (albo aż), że w przypadku stwierdzonych nieprawidłowości (np. problemy z morfologią malucha) lub wysokiego ryzyka wystąpienia niektórych alergii (np. na jaja czy orzeszki ziemne) lekarz może zalecić rozszerzanie diety od 17 tygodnia życia. Takie rozszerzenie diety nie dzieje się ze szkodą dla dziecka, ono od tego nie stanie się chore, osłabione, podatne na choroby (to najczęściej zgłaszane obawy mam). W sytuacji gdy niemowlę nie ma problemów z morfologią, rozwija się zdrowo, ma normalne przyrosty wagi, nie pochodzi z rodziny silnie obciążonej alergiami pokarmowymi, nadal najlepszym sposobem karmienia jest wyłączne karmienie piersią do 6 miesiąca życia (o tym z kolei zapomina część lekarzy).
A jak to wygląda obecnie?
W 2017 roku WHO i UNICEF opublikowały raport o karmieniu piersią, w którym dość mocno podkreślana jest niska skuteczność promowania karmienia piersią. W tej chwili jako cel na przyszłość — do 2025 roku — proponuje się aby zwiększyć ilość mam karmiących wyłącznie piersią do 6 miesiąca życia do ilości 50 % wszystkich mam.
Gdyby porównać statystyki to o ile ilość mam rozpoczynających karmienie w chwili urodzenia jest imponująca, o tyle ilość wyłącznie karmiących piersią przez 6 miesięcy wygląda bardzo słabo:
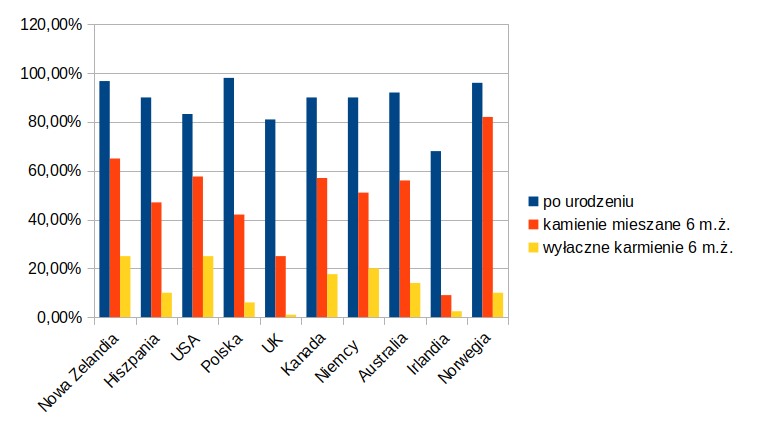
O ile procent kobiet rozpoczynających karmienie piersią po urodzeniu dziecka jest naprawdę wysoki, o tyle ilość matek karmiących wyłącznie piersią (czyli w ten najbardziej zalecany sposób) do 6 miesiąca życia malucha jest bardzo niski.
Promujmy bardziej z głową
Dla wielu specjalistów powyższe wskaźniki, zwłaszcza te dotyczące małej ilości kobiet karmiących piersią wyłącznie do 6 miesiąca życia są dowodem na to, że należy jeszcze bardziej promować karmienie piersią, jeszcze więcej mówić o jego pozytywnym wpływie na dziecko, jeszcze głośniej podkreślać zalety karmienia piersią dla kobiet. I to są te właściwe aspekty promocji karmienia piersią, z którymi się zgadzam. Niestety część środowiska idzie w kierunku dobrze nam znanym z historii — „wiem lepiej, więc dla waszego dobra wymuszę…” i tak mamy zaczynają mówić o terrorze laktacyjnym.
Terror laktacyjny
Terror laktacyjny jest zjawiskiem, z którym każda matka decydująca się na karmienie inaczej niż naturalnie zderza się już w szpitalu. W wielu placówkach brak jest kuchenek gdzie taka mama mogłaby przygotować wybraną przez siebie mieszankę — nawet jeśli kiedyś szpitale te posiadały kuchnie mleczne, to zostały one najczęściej zlikwidowane. Tam gdzie stosuje się gotowe odżywki dla noworodków o każdą porcję mama musi niejednokrotnie prosić, często wysłuchując komentarzy o tym, że są schowane bo kobiety przyjdą i je zużyją. Po powrocie do domu doradca laktacyjny podpowie kobiecie jak żywić niemowlę w przypadku karmienia piersią, kto pomoże kobiecie decydującej się na sztuczne mleko? Takiej osoby nie ma, mama zostaje sama.
Jestem za rzetelnym informowaniem o zaletach karmienia piersią, ale w przypadku decyzji matki o wyborze karmienia sztucznego kobieta taka powinna dostawać równe wsparcie fachowców, zwłaszcza że cały czas powstają standardy żywienia zarówno dla mam karmiących piersią, jak i dla mam karmiących sztucznie (tej tematyce poświęcę następy wpis).
Wiem lepiej
Historię zaleceń dla mam karmiących piersią można by podsumować jednym, krótkim hasłem: „my wiemy lepiej”. Przez wszystkie wieki postawa otoczenia, rodziny, z czasem środowiska medycznego cechowała się głęboką ignorancja wobec potrzeb matki i ignorowaniem jej decyzji. To, jakich wyborów dokonywała kobieta, stawało się sposobem na jej wartościowanie. Marzy mi się inicjatywa tych wszystkich organizacji, która podkreśli rolę wyboru kobiety i szacunku dla niego.